 Tél.: 068/34.00.84
Tél.: 068/34.00.84
 secretariat@orthoteam.be
secretariat@orthoteam.be
 Tél.: 068/34.00.84
Tél.: 068/34.00.84
 secretariat@orthoteam.be
secretariat@orthoteam.be

On entend énormément de choses concernant l’orthodontie et la chirurgie. La plupart sont fausses ou simplement dépassées. Et le réflexe qui consiste à plonger sur Google est hélas mal adapté en matière médicale. On y trouve de tout, plus ou moins bien expliqué, rarement up-to-date. Et comme chacun y va de son petit avis, il est facile d’être découragé par cette perspective. Malheureusement pour un nombre non négligeable de patients, le recours à la chirurgie est un option très importante, voire vitale. Alors il est primordial de recevoir les bonnes informations. Après des centaines de cas traités et 30 ans de collaboration privilégiée, voici la synthèse des données utiles.
Qu’il s’agisse d’un problème d’origine fonctionnelle qui n’a pas été géré à temps durant la croissance, d’un problème orthopédique qui dépasse les possibilités de traitement ou qui a été ignoré, voire d’un véritable souci d’origine génétique, il arrive fréquemment que le problème majeur se situe au niveau des mâchoires. L’ignorer ou choisir de le “masquer” en trichant sur les dents est à la fois risqué, raté sur le plan fonctionnel, et pratiquement jamais une réussite esthétique. C’est pourtant une erreur fréquemment rencontrée hélas (Parce que l’orthodontiste manque de courage pour expliquer sa situation au patient ?)
Les dents ne sauraient dans ce contexte s’aligner correctement ni fournir une fonction équilibrée. Le plus souvent les pressions de l’enveloppe cutanée plus ou moins “étirée” par les décalages osseux ont provoqué une inclinaison des dents antérieures qui tend à diminuer en apparence l’ampleur du décalage… Mais qui met en péril la stabilité des dents et surtout empêche un chirurgien seul de le résoudre ! De plus, (cause ou conséquence) un décalage squelettique s’accompagne quasi systématiquement d’un souci fonctionnel, qui de son côté peut aussi avoir des conséquences dentaires voire squelettiques… Mastication difficile avec impact sur la digestion; Problèmes de phonation; Dysfonctionnement des articulations avec maux de tête, douleurs devant l’oreille, limitations de l’ouverture buccale; Traumatismes parodontaux (blessures de la gencive); Usures et déchaussement dentaire; Apnée obstructive du sommeil!
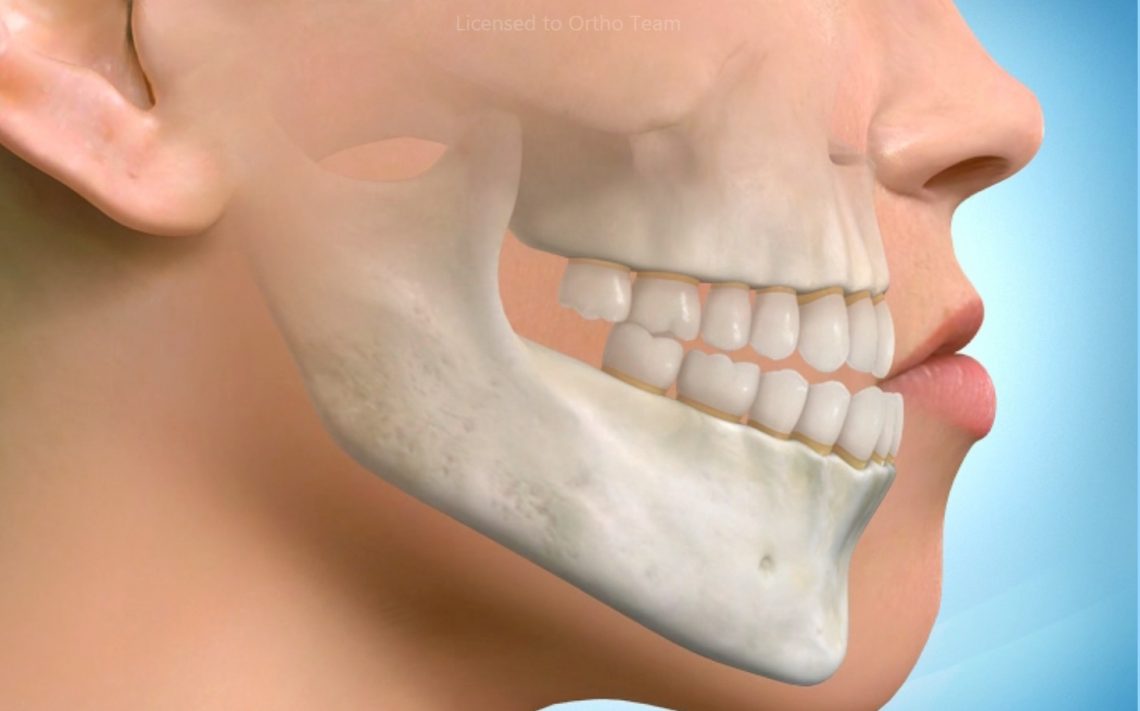
Beaucoup de patients adultes auraient mérité d’être traités en temps qu’enfants. Les décalages dentaires peuvent actuellement être corrigés à tout âge s’ils ne sont pas exagérés. Mais les décalages de mâchoires, impliquant la responsabilité du squelette et se répercutant sur les dents, ne peuvent dès la fin de l’adolescence plus être corrigés en tirant parti de la croissance.
Déplacer mâchoires et dents signifie alors un projet réaliste de mouvements modérés aboutissant à une situation stable à long terme.
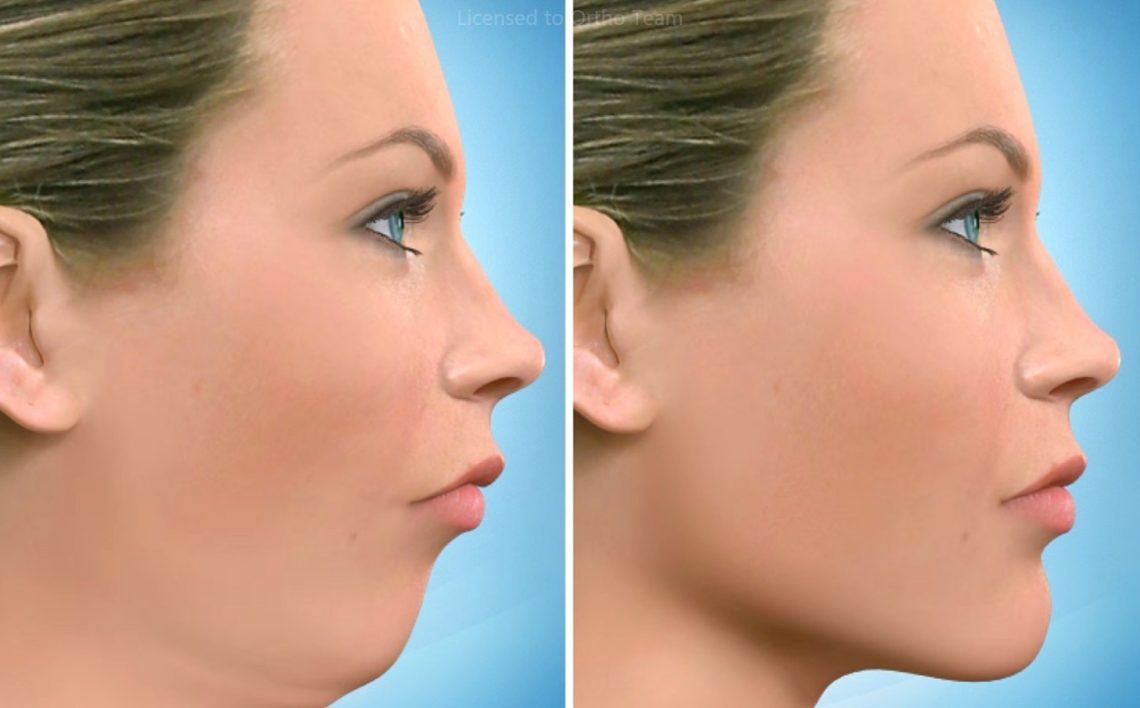
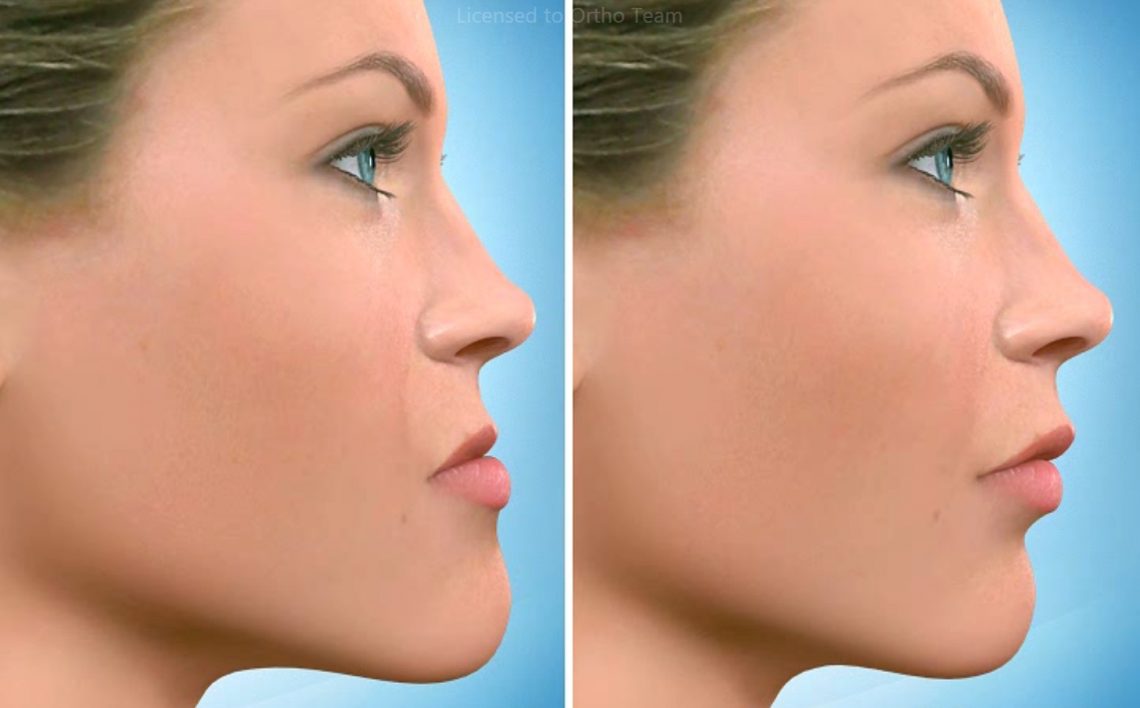

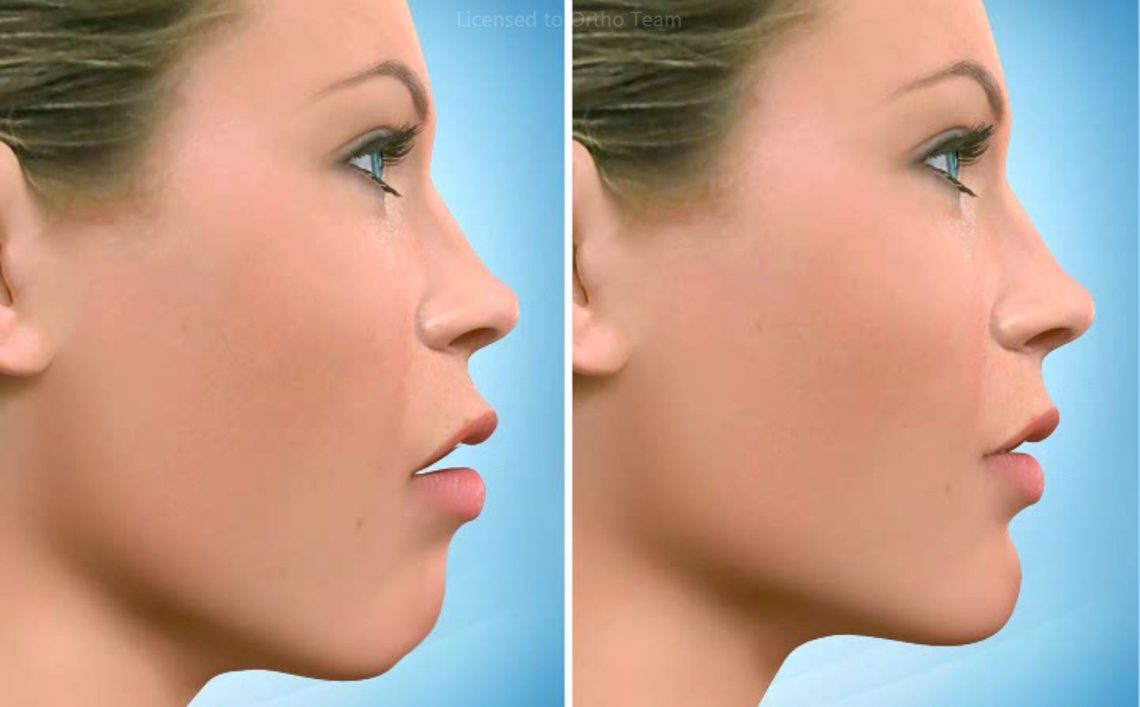
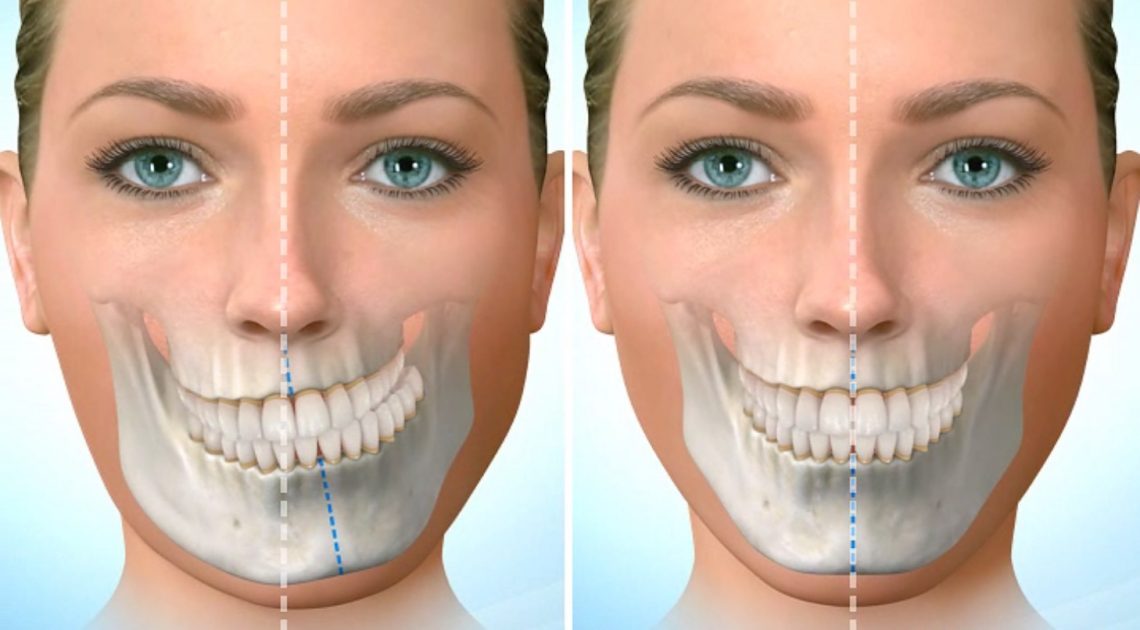
Un décalage des mâchoires peut avoir un impact très important sur l’équilibre facial. Outre l’aspect esthétique de face mais surtout de profil, il faut l’évaluer sur un plan fonctionnel. La fermeture labiale sans effort au repos est une nécessité pour la stabilité des dents à long terme. Un autre impact majeur est en relation avec le manque de support adéquat des joues et des lèvres dans les problèmes squelettiques qui provoque un vieillissement prématuré ou exagéré du visage.
Déplacer mâchoires et dents signifie alors retrouver un visage équilibré, une fonction sécurisante, et se donner toutes les chances de résister au mieux au temps qui passe.

Des arcades dentaires en rapport inadéquat ne permettent pas aux articulations (ATM) de fonctionner en toute sécurité. La forme des dents et leur engrènement correct sont nécessaires pour que notre cerveau réalise une adaptation des forces musculaires exercées sur nos articulations lors de la mastication. Outre que des décalages majeurs obligent à des mouvements trop importants et n’assurent aucun équilibre de mastication, l’articulation sur-sollicitée ne dispose d’aucune protection contre les excès de pression. Ses divers composants peuvent rapidement être lésés, souvent sans aucun symptôme pour nous prévenir hélas.
Déplacer mâchoires et dents signifie alors restaurer un environnement protecteur pour les articulations, qui seront protégées contre les trop grands besoins de mouvement et les surcharges.

Lorsque les bases squelettiques ne sont pas en bon rapport et que les dents ont « naturellement tenté de compenser », le support des tissus mous n’est plus du tout idéal. Dans le même temps, le sourire en plus de devoir être corrigé et aligné doit fréquemment être relocalisée dans le cadre de la fenêtre labiale. Des dents trop courtes voire non visibles font paraître les patients nettement plus âgés, et si les lèvres, les sillons nasogéniens, les pommettes, les joues sont en manque de support alors les creux et rides vont hélas apparaître précocement.
Déplacer mâchoires et dents signifie alors restaurer un support optimal, avoir un « effet lifting inversé » rendant leur tension aux tissus mous, et redonner une hauteur de sourire beaucoup plus jeune.
Lorsque l’ortho-chirurgie devient vitale.
Qu’est-ce qu’un syndrome d’apnées obstructives du sommeil ?
Un syndrome d’apnées obstructives du sommeil (SAOS) est un trouble du sommeil qui se définit par un arrêt du flux ventilatoire (apnée) ou une diminution de ce flux (hypopnée). Très invalidant, il peut mener à de l’hypertension et à des risques cardiaques, et dans certains cas entraîner la mort. Très majoritairement masculin, ce syndrome existe cependant aussi chez la femme, notamment obèse. Il est plus fréquent après 40 ans. Néanmoins, toute personne indépendamment de son sexe et de son âge peut souffrir d’apnée du sommeil. Les autres facteurs de risque sont le tabac, l’alcool, les sédatifs, les tranquillisants, l’hypertension, voire une prédisposition familiale.

Quand suspecter un SAOS ?
Quand votre conjoint ronfle, quelle que soit sa position couchée, et que ses ronflements sont interrompus par des pauses respiratoires qui durent au moins 10 secondes (impression de mort apparente pour le conjoint spectateur).
Quand le nombre de ces pauses respiratoires est au moins égal à 5 par heure.
Que ses reprises respiratoires sont très bruyantes.
Quand il se lève plusieurs fois pendant la nuit pour aller aux toilettes et transpire beaucoup.
Quand, pendant ces pauses respiratoires silencieuses, il est agité par des mouvements brusques des membres.
Quand, le matin au réveil, il se plaint de maux de tête et de somnolence avec une fatigabilité diurne excessive.
En présence d’envies irrésistibles de siestes non réparatrices, d’endormissements particulièrement fréquents le plus souvent après les repas, mais potentiellement à n’importe quel moment de la journée.
Il existe une forme d’apnée du sommeil enfantine (2 à 5 ans). Sont prédisposés les enfants obèses, enrhumés en permanence, avec étroitesse palatine, à la cloison nasale déviée, allergiques et fumeurs passifs.
Y a t’il différents types d’apnées du sommeil ?
Il existe trois types d’apnées du sommeil. La plus commune est appelée Syndrome d’Apnée Obstructive du Sommeil (SAOS), et résulte d’un blocage mécanique, usuellement par collapsus des tissus mous dans la partie postérieure de la gorge. Beaucoup moins commune est l’apnée « centrale », lors de laquelle la respiration s’interrompt parce que les muscles impliqués ne reçoivent pas les signaux appropriés du cerveau. Enfin, quelques personnes souffrent d’une forme « mixte » ou « complexe » d’apnée du sommeil, combinaison de la forme obstructive et de la forme centrale.
Quelles sont les conséquences et les risques des SAOS ?
Ces pauses respiratoires répétées entraînent une diminution du taux d’oxygène dans le sang, et ainsi une souffrance de tous les tissus avec de potentielles lésions tissulaires, particulièrement au niveau cérébral et cardiaque.
Les risques sont :
Une hypertension artérielle permanente dans 50% des cas.
Des troubles du rythme cardiaque avec possibilité de mort subite au cours du sommeil.
Le SAOS toucherait 8% de la population, en grande majorité des hommes le plus souvent obèses. Il peut s’observer à n’importe quel âge. 79% des obèses présentent un SAOS. Pour ces personnes la conduite automobile est dangereuse.
Que faire ?
Dès le départ, consulter un stomatologue ou un ORL informés. Ils prescriront une polysomnographie (enregistrement des activités nocturnes cérébrales, cardiovasculaires et respiratoires, avec mesure du taux d’oxygène dans le sang).
Si le diagnostic est confirmé, il va falloir d’abord tenter de perdre du poids, de maîtriser votre consommation de boissons alcoolisées le soir, et se sevrer de tout médicament sédatif et hypnotique.
Si ces mesures hygiéno-diététiques sont insuffisantes, le SAOS est compensé par un appareil à porter la nuit qui souffle de l’air sous pression dans les poumons (PPC pour pression positive continue, plus communément appelé CPAP).
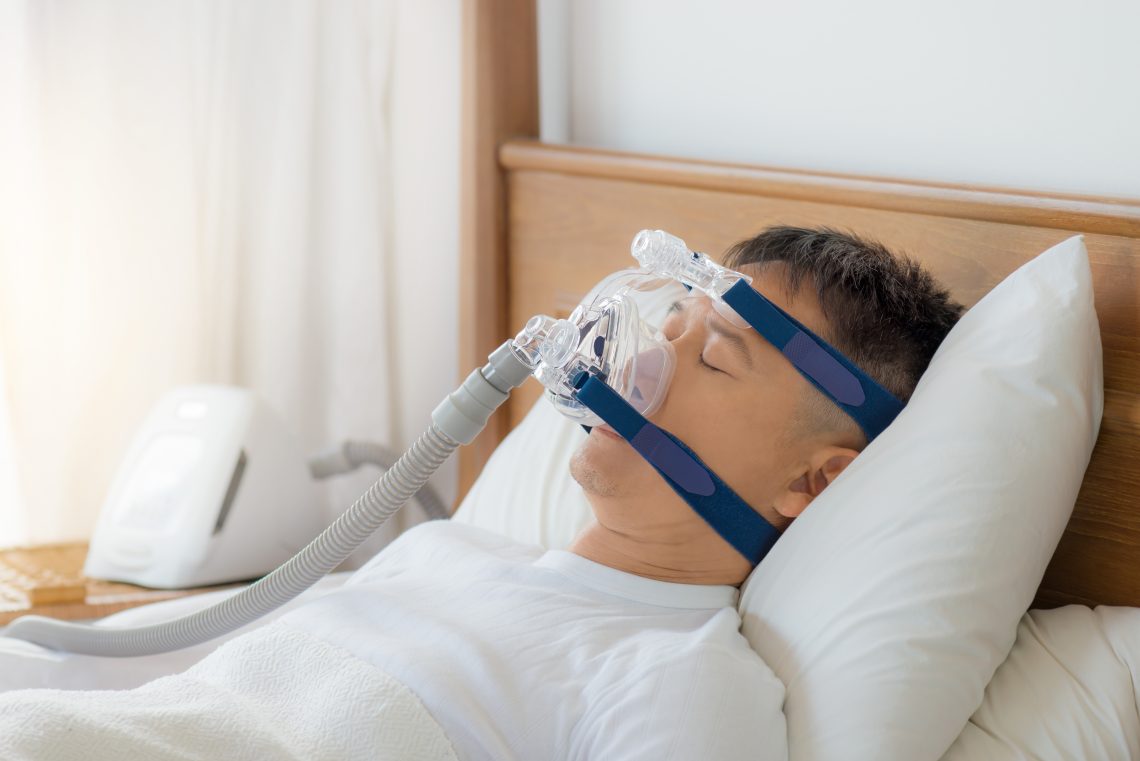
Le seul vrai « traitement » valable lorsque le patient ne supporte pas ou plus la CPAP (ce qui est quelque part inéluctable à moyen terme), est le changement de la situation anatomique des mâchoires et du pharynx, de manière à ne plus avoir besoin d’assistance parce qu’à tout moment le patient dispose d’assez d’air.
La seule bonne approche est alors un traitement orthodontique et chirurgical combinés.
Déplacer mâchoires et dents signifie alors redonner une nouvelle vie au patient, sans apnées, le plus souvent sans ronflements. Le cercle vicieux est rompu, le patient se repose, reprend le contrôle de son poids, retrouve une vie sociale et affective de qualité …
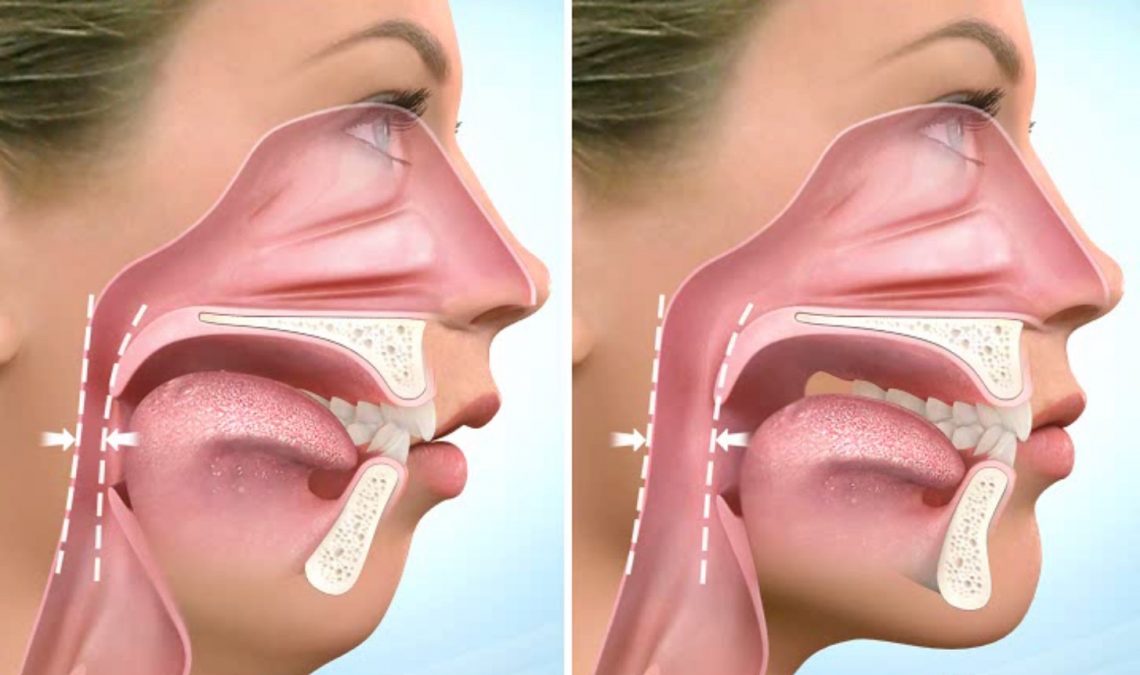
Tout commence avec un planning validé par l’orthodontiste ET le chirurgien, confirmé par un examen de type « Cone Beam » (radiographie et photographie en 3D, à ultra faible dose), et bien sûr une explication détaillée. Le traitement débute chez l’orthodontiste, qui prépare les arcades dentaires au moyen d’un appareillage fixe ou d’aligneurs en les “idéalisant” et en le vérifiant radiographiquement en 2D (chaque arcade est parfaitement alignée selon un gabarit commun, en ne tenant provisoirement pas compte de la façon actuelle de mordre). Un nouvel examen de type « Cone Beam » (radiographie et photographie en 3D, à ultra faible dose) est à ce moment réalisé, qui va alors servir à planifier et piloter l’intervention. Une consultation “de groupe” permet de réunir le patient et son entourage privilégié, ainsi que l’orthodontiste et le chirurgien maxillo-facial ; on y précise finement le planning et on répond à toutes les questions en suspens. Une simulation 3D complète est réalisée, expliquée au patient, puis sert à construire des gabarits qui garantissent la précision du geste.
L’intervention à proprement parler suit, avec une hospitalisation le plus souvent d’une seule nuit, suivie d’une courte période d’incapacité et d’alimentation adaptée. Soulignons que, contrairement à une approche purement “esthétique”, il n’y a pas d’accès cutané, pas de cicatrices externes, pas de “prothèse” à renouveler périodiquement, … En cas de besoin une kiné d’appoint et/ou une rééducation fonctionnelle sont mises en place. Le traitement orthodontique peut alors se poursuivre grâce à l’appareillage fixe de départ resté en place, ou à une nouvelle série d’aligneurs. Il s’agit comme pour toute finition d’orthodontie d’obtenir un engrènement parfait au moyen d’ajustements de l’appareillage et de la forme des dents avec de petits élastiques que le patient porte entre ses 2 arcades selon la prescription donnée.
Il arrive que 2 interventions successives soient prescrites, même si l’équipe tend à privilégier un seul temps opératoire. La stabilisation du résultat est également la même que pour un traitement orthodontique ou orthopédique classique.
L’opération est pratiquée sous anesthésie générale après consultation anesthésique préopératoire.
L’abord se fait par la muqueuse buccale (pas de cicatrice extérieure).
Le chirurgien réalise en réel les gestes qu’il a simulés et a montrés au patient. Il découpe l’os en piezotomie (ultrasons), déplace les fragments osseux selon le planning avec précision grâce à ses gabarits 3D.
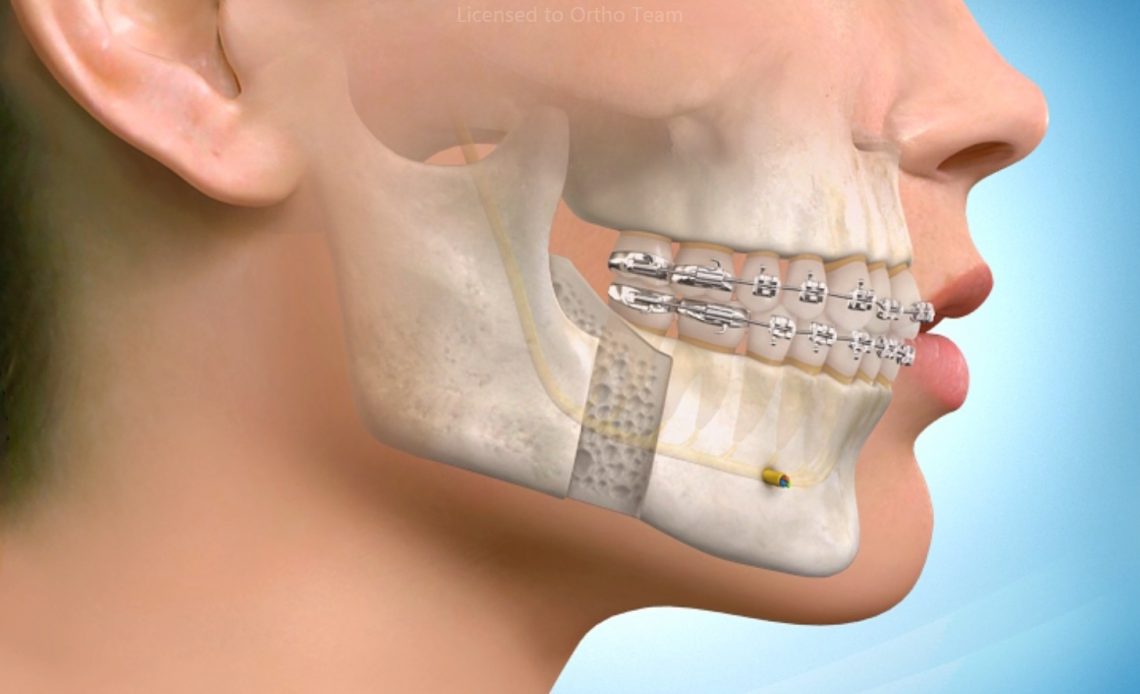
Il ajoute des mini plaques en titane externes à l’os pour stabiliser le résultat. (Ostéosynthèses).
Un guide de morsure est le plus souvent laissé en place pour le confort. Il est beaucoup plus serein de découvrir son nouvel environnement avec des repères.
Des points de suture sont mis en place dans la bouche. Ils disparaissent en 2 à 4 semaines ou sont ôtés en consultation.
Le temps d’intervention est de 1 à 3 heures selon l’importance du travail programmé.
Suivant les cas, le matériel d’ostéosynthèse sera retiré après quelques mois, ou le plus souvent laissé en place. Il ne s’agit en aucun cas de « broches » mais bien de très fines plaques de Titane qui sont sans risque, mais toutefois faciles à enlever sous anesthésie locale en cas de souhait.
Bizarrement, ces interventions sont très rarement fort douloureuses. Elles sont transitoirement gênantes suite à l’œdème (gonflement) parfois important, et ennuyeuses du fait de l’interdiction de manger solide. Les résultats dentaires sont par contre immédiatement perceptibles, et les résultats sur le visage se précisent progressivement au cours des mois suivants. Les patients sont très majoritairement satisfaits de cette démarche qui restaure leur intégrité fonctionnelle et esthétique.

Le tabac et l’aspirine ou dérivés doivent être arrêtés au moins huit jours avant l’intervention et ne pas être repris avant la fin de la cicatrisation de la plaie. La durée prévisible d’hospitalisation est pratiquement toujours de 1 nuit. Une incapacité de travail de 8 à 15 jours doit être prévue et peut-être prolongée en fonction des suites opératoires.
Les suites opératoires habituelles et les soins post-opératoires sont les suivants :
Des saignements minimes par le nez ou la bouche.
Le gonflement des joues et des lèvres (œdème) est très fréquent et parfois important.
Une excellente hygiène buccale est essentielle. Des bains de bouche seront prescrits. Après chaque repas, les dents et les gencives devront être nettoyées avec une brosse ultrasouple qui est fournie par l’orthodontiste. Un jet hydro-propulseur peut également être utilisé,
La douleur est modérée, cède avec de simples antidouleurs et disparaît en quelques jours. Des poches de glace enrobées dans un linge (pas directement sur la peau) diminuent le gonflement et la douleur.
Une limitation de l’ouverture buccale est fréquente pendant quelques jours. Une alimentation liquide la première semaine, ensuite molle sera poursuivie durant encore 5 semaines.
Le déplacement des maxillaires peut s’accompagner d’une modification morphologique et esthétique du visage.
L’ostéotomie du maxillaire inférieur entraîne des troubles de la sensibilité de la lèvre inférieure (sensation d’engourdissement au niveau de la lèvre inférieure, du menton et des dents mandibulaires). Cette insensibilité peut durer de quelques semaines à quelques mois (parfois jusqu’à un an ou deux) et récupère spontanément sans traitement particulier.
Après ostéotomie du maxillaire supérieur, la mobilité et la sensibilité de la lèvre supérieure sont parfois diminuées et le nez peut rester bouché pendant une semaine. Ces troubles vont progressivement s’estomper, mais la récupération peut être longue.
Les risques :
Tout acte médical, même parfaitement conduit, entraîne un risque de complications. Il ne faut pas hésiter à prendre contact avec l’équipe chirurgicale qui vous a pris en charge dans les cas suivants :
Des saignements abondants sont rares au cours de l’intervention et peuvent exceptionnellement nécessiter une transfusion de sang, voire un geste chirurgical complémentaire.
Dans 5% des cas d’ostéotomie du maxillaire inférieur, il peut persister des troubles de la sensibilité de la lèvre inférieure, du menton, de la gencive et des dents. Au-delà de la troisième année le déficit séquellaire peut être considéré comme définitif.
Une infection des tissus mous de la joue (cellulite) peut survenir quelques jours à quelques semaines après l’opération et nécessiter un traitement adapté.
Un retard ou une absence de consolidation osseuse, souvent favorisé par des facteurs extérieurs (traumatisme, …) est très rare et nécessite de réaliser une nouvelle intervention des mâchoires et parfois une greffe osseuse.
Des anomalies de positionnement des dents peuvent être constatées plus ou moins tardivement (récidive). Si elles sont minimes, elles sont corrigées par le traitement orthodontique post-opératoire qu’il faut prolonger. Dans les cas exceptionnels où elles sont importantes, elles peuvent justifier une ré intervention. Un résultat final exact ne peut être prédit et aucune garantie d’un résultat spécifique ne peut être donné.
Des troubles des articulations des mâchoires peuvent se manifester (ou s’aggraver s’ils sont préexistants) après ce type de chirurgie. Ils sont généralement bénins et s’améliorent le plus souvent spontanément en quelques mois.
La prise en charge complète prendra de 15 à 30 mois selon la pathologie et l’appareillage orthodontique choisi.
Rencontre des 2 praticiens et planning commun
Cone-Beam pré-traitement, puis orthodontie préopératoire : 9 à 18 mois
Cone-Beam pré-opératoire > consultation groupe > Enregistrements spécialisés – analyses – simulations – guide(s)
Intervention chirurgicale sous anesthésie générale
Check orthodontique à 10-14 jours puis attente = 6 semaines d’alimentation semi-liquide.
Orthodontie post-opératoire : 4 à 12 mois avec rééducation au besoin (drainage, kiné maxillo-faciale, logopédie)
Contention orthodontique (2 ans) et Cone-Beam post-traitement

Il ne s’agit pas de chirurgie esthétique mais bien de chirurgie fonctionnelle ; La sécurité sociale belge prévoit donc des codes. Les frais complémentaires, de l’ordre de 1500 Euros, seront associés à l’intervention sur la facture de l’hôpital. Les assurances tendent à limiter leur intervention dans ces frais, pourtant justifiés par le travail de préparation très important. Il reste intéressant de prendre une assurance hospitalisation, et prendre une chambre seule donne plus de chance d’obtenir leur intervention.
Le nom de chaque intervention illustrée se trouve sur la vidéo. Voir et revoir ces vidéos didactiques permet de mieux comprendre, et de communiquer avec le chirurgien pour toute question éventuelle.
De nos jours, le premier réflexe lorsqu’on nous parle d’un sujet qui nous est inconnu est d’effectuer une recherche d’informations sur Internet. « Google est mon ami » entend on dire. Mais dans le cas présent, rien n’est moins sûr. Car, comme en matière d’orthodontie simple, le meilleur coexiste avec le médiocre, le moderne avec l’obsolète, l’expérimenté avec les débutants. Dans ces conditions, quelle information est la bonne?
30 ans d’expérience dans cette collaboration étroite orthodontiste-chirurgien, ainsi que dans la recherche continue des meilleures solutions pour assurer la fiabilité des traitements de part et d’autre, et les demandes des sociétés scientifiques de nous voir communiquer et partager notre savoir-faire, voilà un capital sécurité imbattable.

Une approche en équipe soudée, en employant la technologie digitale Insignia pour l’orthodontie, et les cone-beam avec simulation 3D et gabarits imprimés en chirurgie est notre traitement de référence pour tous les patients qui ont besoin d’un traitement ortho-chirurgical